Die Low FODMAP Diät (LFD) ist, zumindest was die mediale Aufmerksamkeit und medizinische Akzeptanz angeht, die mit Abstand größte Errungenschaft bei der Therapie des Reizdarmsyndroms. Gerade in den letzten Jahren kommen Reizdarm-Patienten nur schwer an der "einzigen wissenschaftlich fundierten Reizdarm-Diät" vorbei.
Und, damit ich nicht missverstanden werde, das Loblied auf das Konzept der FODMAP-Reduktion ist in vielen Aspekten berechtigt. Denn zum einen ist die Therapie wirkungsvoll und hilft immerhin 50-80% der Patienten mit einem Reizdarmsyndrom, ihre Darmbeschwerden signifikant zu verbessern (z.B. Wilson et al.,2021). Dabei ist sie sogar effektiver und auch verträglicher als eine Standardmedikation mit Spasmolytika (Carbone et al.,2022). Andererseits ermöglicht das FODMAP-Prinzip den Betroffenen von Reizdarm und Co. endlich die lange ersehnte eigenverantwortliche Behandlung ihrer Symptome und macht sie dadurch unabhängiger von Ärzten, verschreibungspflichtigen Medikamenten und überteuerten Nahrungsergänzungsmitteln.
Aber es ist nicht alles Gold, was glänzt. Bereits frühzeitig demonstrierten wissenschaftliche Untersuchungen auch die Kehrseite der populärsten Reizdarm-Diät (Hill et al.,2017; Staudacher,2017 u.v.m.). Hierzu gehören primär, aber nicht erschöpfend:
- eine Verschlechterung der beim Reizdarm präsenten Dysbiose (Fehlbesiedlung) der Darmflora (Cox et al.,2020)
- eine Verminderung der Ernährungsqualität bzw. Vitamin- und Mineralstoffversorgung (Bascunan et al.,2019)
Durch einige Tricks und Kniffe können diese Risiken der Low FODMAP Diät behoben werden. Möchtest du dich intensiver mit der Kritik an der FODMAP-Reduktion beschäftigen, kannst du mit meinem verlinkten Blog-Artikel beginnen.
Auch in meinem Ratgeber "Dein Reizdarm ist heilbar!" widme ich mich ausführlich den Schwächen der LFD und zeige, wie du diese modifizieren solltest, um diese deutlich effektiver zu machen und gleichzeitig mögliche negative Auswirkungen auf das Mikrobiom oder den Ernährungszustand zu minimieren.
Und genau diese differenzierte Haltung stiftete scheinbar bei vielen Lesern Verwirrung. In den vergangenen Wochen und Monaten erhielt ich immer wieder Post von Lesern, die sich unsicher waren, ob sie der Low FODMAP Diät eine Chance geben sollten und wenn ja, für wie lange. Einerseits hatte ich die mediterrane Variante der Ernährungstherapie in meinem Buch als guten Startpunkt für die Reizdarm-Therapie bezeichnet. Andererseits die klassische LFD gleich in mehrereren ausführlichen Artikeln und Videos gegeißelt.
Was ist also heute, fast 20 Jahre und viele Forschungsarbeiten später, vom regelrechten Hype um die FODMAPs zu halten? Solltest du als Reizdarm-Betroffener eine Reduktion der fermentierbaren Kohlenhydrate in deiner täglichen Ernährung ausprobieren, um Bauchschmerzen, Blähungen, Durchfälle oder Verstopfung zu lindern? Und für wie lange solltest du die FODMAP Diät durchführen, um eine nachhaltige Besserung des Reizdarmsyndroms zu verbuchen?
Auf all diese Fragen möchte ich, mit der Hilfe neuester Forschungsergebnisse, in diesem Artikel eine Antwort geben!
FODMAPs und Reizdarmsyndrom: Freund oder Feind?
Das Akronym FODMAP steht für Fermentable Oligosaccharides, Disaccharides, Monosaccharides and Polyols. Es bezeichnet also eine Gruppe aufgrund mangelnder Enzyme nur schwer verdaulicher, kurzkettiger Kohlenhydrate (Ein-, Zwei- und Mehrfachzucker sowie Zuckeralkohole).
Diese Kohlenhydrate in deiner Nahrung widersetzen sich zu einem großen Teil der Aufspaltung und Absorption in deinem Dünndarm und gelangen deshalb in den Dickdarm. In letzterem ist allerdings der überwiegende Teil deiner Darmflora beheimatet. Die Mikroorganismen deines Mikrobioms können, im Gegensatz zu dir selbst, diese FODMAPs als Energie verwerten. Bei der Verstoffwechslung der verschiedenen Zuckermoleküle kommt es zu einer Fermentation (siehe "fermentable"), an deren Ende Fermentationsgase wie Wasserstoff und Methan freigesetzt werden. Diese Gasansammlungen führen zu Unwohlsein und Blähungen. Das besonders fiese daran? Aufgrund der beim Reizdarm vorliegenden viszeralen Hypersensitivität spürst du diese Dehnreize und Darmbewegungen doppelt und dreifach so heftig (Kanazawa et al.,2011).
In einem nächsten Schritt provozieren die Fermentationsgase osmotische Effekte, erhöhen den Wassergehalt im Darminneren und verändern dadurch die Motilität. Das unschöne Resultat sind spontane Stuhlgänge, Durchfälle und breiiger Stuhl.

Knapp umrissen ist dies bereits die mechanistische Rationale hinter der Low FODMAP Diät. Spezifische Nahrungskomponenten (z.B. Fruchtzucker in vielen Obstsorten oder Fruktane in Weizenprodukten etc.) begünstigen eine bakterielle Fermentation im Darm. Die entstehenden Darmgase werden von Patienten mit viszeraler Hypersensitivität (verminderter Schmerzschwelle) als besonders unangenehm empfunden. Entgegen der landläufigen Meinung produzieren gesunde Menschen nach dem Konsum FODMAP-reicher Lebensmittel die gleiche Menge Fermentationsgas (Wu et al.,2022). Sprich: Die FODMAPs selbst sind nicht das Problem oder gar die Ursache des Reizdarmsyndroms. Vielmehr werden sie aufgrund einer bestehenden Dysbiose (dazu kommen wir gleich) und der herabgesetzten Schmerzschwelle nicht (mehr) gut vertragen.
Nun ist es folgerichtig, in diesen Prozess diätetisch einzugreifen. Entziehen wir den Bakterien erst einmal das Fermentationssubstrat können diese auch keine Fermentationsendprodukte freisetzen. Konsumieren wir also keine FODMAP-reichen Lebensmittel, reduzieren sich die Gase und osmotischen Effekte und Schmerzen und Durchfälle nehmen in der Regel deutlich ab! Klingt doch super, oder?
Aber ganz so einfach ist es, wie ja schon weiter oben gezeigt, natürlich nicht, denn FODMAPs sind eben nicht nur die Symptom-Trigger, zu denen sie Lifestyle-Autoren, Blogger und Kochbücher gemacht haben. Ganz im Gegenteil! Die kurzkettigen Kohlenhydrate sind wichtige Präbiotika - Futter für deine guten Darmbakterien, die für den Erhalt eines gesunden Darmmilieus unerlässlich sind (Vandeputte & Joossens,2020). Tatsächlich wird eine FODMAP-reiche Ernährung inzwischen sogar zur Vorbeugung vieler Zivilisationserkrankungen, beispielhaft Diabetes mellitus, empfohlen (Chu et al.,2022).
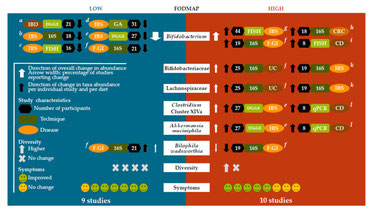
Tatsächlich ist es sogar so, dass die klassische Low FODMAP Diät deinem Darm und auch deiner allgemeinen Gesundheit dadurch großen Schaden zufügen könnte. Wichtig ist mir zu erwähnen, dass selbst die Begründer des Konzeptes immer wieder auf diese Gefahren hinweisen (Hill et al.,2017) und weitere Langzeituntersuchungen anmahnen, bevor man die LFD standardmäßig als Reizdarm-Therapie empfiehlt.
Doch was machen wir nun aus diesem Dilemma? Die LFD lindert die Beschwerden des Reizdarmsyndroms signifikant, könnte aber zu (weiteren) Verschlechterungen der Gesundheit führen. Darf eine Diät mit solch unklarer (Langzeit-)Datenlage überhaupt empfohlen werden?
Ist die Low FODMAP Diät "nur" eine symptomatische Therapie?
Eine Lösung des oben geschilderten Problems liegt in der Änderung der Perspektive auf die populäre Ernährungstherapie beim Reizdarmsyndrom. Das bisher oft rein mechanistisch beschriebene Wirkprinzip der Diät lud geradezu dazu ein, die FODMAPs als Symptom-Trigger oder gar wahre Bösewichter mit ausschließlich negativen Eigenschaften zu betrachten.
Eigentlich besteht die Low FODMAP Ernährung aus drei gleichberechtigten, aufeinander aufbauenden Phasen:
- Eliminationsphase (sechs bis acht Wochen) mit starker Reduktion der FODMAP-Zufuhr
- Wiedereinführungsphase (mehrere Wochen bis Monate) mit systematischer Austestung einzelner FODMAP-Kategorien (z.B. Laktose, Fruktan usw.) und individueller Toleranzschwellen
- Individualisierungsphase mit Anpassung der Ernährungstherapie an individuelle Gewohnheiten, kulturelle Gepflogenheiten, Symptomtoleranz usw.
Doch in der Praxis sieht es leider oft anders aus. Ich kenne unzählige Betroffene, die über Monate und Jahre in Phase 1 stecken bleiben. Allein der Gedanke an das Austesten von gesunden Lebensmitteln wie Blumenkohl, Linsen oder Zwiebeln bereitet ihnen Kopf- oder doch eher Bauchschmerzen. Doch genau jener Schritt könnte die negativen Konsequenzen des Ernährungsprotokolls negieren oder wenigstens abdämpfen.
Und diese Ansicht vieler Betroffener ist gut nachvollziehbar. Wer möchte schon nach jahrelanger Suche seine endlich verminderten Symptome wieder provozieren? Wer gibt einen mühevoll errungenen Sieg freiwillig aus der Hand?
Vor allem ist es aber so, dass die mechanistische Perspektive auf das FODMAP-Prinzip keinen anderen Schluss zulässt: Führe ich wieder mehr FODMAPs zu, werden mehr Gase produziert und osmotische Effekte provoziert. Das Ergebnis sind logischerweise häufigere und heftigere Beschwerden. In diesem Verständnis verharrt die Low FODMAP Diät auf dem Status einer rein symptomatischen Therapie. Anstatt etwas an den eigentlichen Ursachen der Erkrankung zu ändern (Dysbiose, Immunaktivierung mit Mikroentzündungen und Veränderungen der enterochromaffinen Zellen), meide ich ansonsten vollständig gesunde und in der Regel gut verträgliche Lebensmittel - theoretisch ein Leben lang.
Zugegeben, dies war auch für viele Jahre meine Einschätzung der LFD, denn viele Studien untermauerten, dass diese in ihrer typischen Durchführung zwar die Beschwerden linderte, die Ursachen des Reizdarms aber entweder nicht beeinflusste oder sogar verschlechterte (z.B. Peng et al.,2022; Cox et al.,2020). Typische Charakteristika einer symptomatischen Therapie, welche über Jahrzehnte den pharmakologischen Kern der Behandlung des Reizdarms bildete (Stichworte: Loperamid, Mebeverin, Lactulose).
In diesem Punkt habe ich mich geirrt.
Ursache der FODMAP-Unverträglichkeit kann durch die Diät selbst behoben werden!
Dass sich der wahre Zauber nämlich hinter den Kulissen von Fermentation und Motilitätsveränderungen vollzieht, belegte erst kürzlich eine eindrucksvolle und folgenreiche Untersuchung der Universität Cambridge (Vervier et al.,2022).
Die Forscher konnten demonstrieren, dass knapp die Hälfte aller Reizdarm-Betroffenen eine spezifische Dysbiose bzw. Fehlbesiedlung des Mikrobioms (und damit einhergehende Veränderungen der Stoffwechselprodukte der Darmflora) zeigt, die zu einer Unverträglichkeit der kurzkettigen Kohlenhydrate beiträgt. Gekennzeichnet ist diese Fehlbesiedlung durch eine Dominanz des Bacillota-Stammes (bis vor kurzem: Firmicutes) und v.a. einiger bakterieller Pathogene (Clostridium diff., Clostridium perfringens, Streptococcus anginosus u.v.m.). Weiterhin fanden die Wissenschaftler eine Anreicherung genetischer Faktoren, die im Zusammenhang mit der Verstoffwechslung von Aminosäuren und Kohlenhydraten steht.
Die Hypothese war nun, dass eine kurze, mehrwöchige Low FODMAP Diät diese spezifische Fehlbesiedlung rückgängig machen und die Reizdarm-Beschwerden der Probanden deutlich reduzieren könnte.
Und tatsächlich: Nach nur vier Wochen hatte sich der durchschnittliche Reizdarm-Schweregrad-Score (IBS-SSS) von 278 (moderat) auf 128 Punkte (mild) verbessert. So weit, so bekannt und erwartbar - wir wussten bereits vorher, dass eine FODMAP-Reduktion die Symptome des Reizdarms in diesem Ausmaß lindern kann.
Doch die eigentliche Überraschung bestand darin, dass jene RDS-Betroffenen, welche die beschriebene spezifische Dysbiose zeigten, deutlich stärker von der Low FODMAP Intervention provitierten als jene ohne diese. Während auch die Patienten mit einer relativ unauffälligen Darmflora symptomatische Verbesserungen erzielen konnten (minus 100 Punkte), lagen die Fortschritte der Betroffenen mit der Fehlbesiedlung annähernd doppelt so hoch!

Auch diese Erkenntnis ist nicht ganz neu. Bereits zuvor hatten Studien gezeigt, dass eine bestimmte Zusammensetzung der Darmflora als Prädiktor für den Erfolg der LFD eingesetzt werden kann (z.B. Chumpitazi et al.,2015). Doch die Befunde der Forscher aus Cambridge gehen weit darüber hinaus.
So konnten sie festhalten, dass die symptomatischen Verbesserungen auch Monate nach Beendigung der FODMAP-Intervention anhielten (siehe rechter Balken in Diagramm A) und dass sich die kohlenhydrat-assoziierte Dysbiose zurückgebildet bzw. der Darmflora gesunder Kontrollpersonen angenähert hatte!
Wir können also mit Fug und Recht behaupten, dass die Low FODMAP Diät zumindest für die Hälfte der RDS-Betroffenen eine nicht rein symptomatische Therapie ist, sondern handfest etwas an den Ursachen und Krankheitsmechanismen des Reizdarmsyndroms verändert!
Eine dauerhafte Low FODMAP Diät ist überhaupt nicht nötig!
Die Untersuchung aus Cambridge hat unter anderem gezeigt, dass die Symptome des Reizdarms auch drei Monate nach der eigentlichen FODMAP-Elimination in gleichem Maße reduziert waren, wie während der Diät, was auf einen kausalen Effekt der Ernährungstherapie schließen lässt und nahe legt, dass die Low FODMAP Diät nur kurzfristig angewendet werden muss, um die spezifische Dysbiose zu therapieren, welche erst zur FODMAP-Unverträglichkeit führt! Und diese Schlussfolgerung ist keinesfalls banal, denn die Frage, wie lange die FODMAP Diät angewendet werden sollte, gehört zu den häufigsten rund um das Ernährungskonzept.
Leider hat das Ergebnis der Studie einen großen Haken, welcher eine konkrete Empfehlung an die Patienten erschwert: Den Forschern fehlten die Daten zum FODMAP-Gehalt der Ernährung nach der Intervention. Es ist also durchaus denkbar, dass einige bis viele Probanden die neuen Ernährungsgewohnheiten beibehielten, zumal ein großer Teil enorme symptomatische Verbesserungen mit der Diät verbuchen konnte (zur Erinnerung: minus 200 Punkte).
Doch zum Glück verfügen wir noch über andere Daten, welche genau diesen Effekt beschreiben. So zeigte eine Untersuchung aus Neuseeland, dass Patienten mit einem Reizdarmsyndrom, die zuvor ihre Beschwerden mit einer mehrwöchigen Low FODMAP Diät signifikant vermindert hatten, zu ihrem FODMAP-Konsum vor der Diät zurückkehren konnten - ohne dass sich die Darmsymptome wieder verstärkten (Harvie et al.,2017).

Vor Beginn der Intervention hatten die Probanden einen durchschnittlichen Schweregradscore von 272 (entspricht mittelschweren Symptomen) und nahmen etwa 28g FODMAPs pro Tag zu sich. Während der FODMAP-Intervention reduzierte sich die Zufuhr der kurzkettigen Kohlenhydrate auf weniger als die Hälfte und die Symptome nahmen deutlich ab auf 128 Punkte. Die absolute Mehrheit der Teilnehmer zeigte nur noch ein mildes Reizdarmsyndrom und 11% erreichten sogar eine Remission der Darmbeschwerden.
Doch das für uns eigentlich Interessante geschah erst nach dieser kurzfristigen Low FODMAP Diät: Die Patienten wurden aufgefordert, wieder mehr FODMAPs zu konsumieren und die Aufnahme sowohl der kurzkettigen Kohlenhydrate als auch der Ballaststoffe näherte sich wieder dem gemessenen Ausgangswert an. Die Überraschung? Die Darmsymptome verharrten auf dem niedrigeren Niveau!
Es handelt sich hierbei nicht um die einzige Studie, die ein solches (durchaus überraschendes) Ergebnis präsentieren konnte (siehe z.B. auch Ankersen et al.,2021; Staudacher et al.,2022 usw.). Doch erst im Licht der Erkenntnisse aus der Untersuchung von Dr. Kevin Vervier und Kollegen ergeben diese Ergebnisse wirklich Sinn.
Dies ist gleich in mehrfacher Hinsicht eine gute Nachricht für uns Reizdarm-Patienten. Zum einen kann die doch recht einschränkende Low FODMAP Diät nach recht kurzer Zeit beendet oder zumindest stark modifiziert werden. Wir wollen nicht die Fermentation unterdrücken, sondern die spezifische Dysbiose beheben! Und wer will nicht mal wieder entspannt ein Restaurant besuchen, oder den ein oder anderen vermissten Leckerbissen genießen?
Andererseits zeigen nicht zuletzt die Ergebnisse des Teams um Dr. Heidi Staudacher, dass eine solche Langzeitversion der Low FODMAP Diät, mit einer FODMAP-Zufuhr wie vor der Ernährungsumstellung oder gar darüber, die negativen Konsequenzen der FODMAP-Reduktion negiert. Bei der Auswertung ihrer Langzeitdaten zeigten sich keine Unterschiede mehr bei der Konzentration probiotischer Darmbakterien mehr.
Wie lange sollte die FODMAP Diät beim Reizdarm also genau durchgeführt werden?
Zusammenfassend können wir festhalten, dass es für einen großen Teil der Reizdarm-Betroffenen gar nicht nötig ist, die Low FODMAP Ernährung dauerhaft beizubehalten. Bist du von der beschriebenen spezifischen Dysbiose betroffen (deine Chance liegt bei Vorliegen der Diagnose RDS bei 1:1), reicht ein Interventionszeitraum (=Eliminationsphase) von vier Wochen bis drei Monaten aus, um das Darmmilieu zu stabilisieren und die Symptome deutlich zu reduzieren.
Obwohl alle eben genannten Zeiträume in den Untersuchungen zu Erfolgen führten, würde ich, um absolut sicher zu gehen, eher an der oberen Grenze (drei Monate) orientieren. Doch spätestens danach sollte mit einer deutlichen Wiedereinführung der kurzkettigen Kohlenhydrate begonnen werden, wobei ich auch hier nicht unbedingt nach dem Motto "all you can eat" vorgehen würde, denn die Daten belegen auch, dass obwohl die Gesamtmenge der FODMAPs das ursprüngliche Maß erreichte oder gar überschritt, einige Lebensmittel von den Probanden weiterhin als kritisch eingestuft wurden. Dies betrifft beispielhaft Getreideprodukte, was unter Umständen nicht nur durch das FODMAP Fruktan, sondern auch andere problematische Bestandteile wie den Proteinkomplex Gluten oder die Amylase-Trypsin-Inhibitoren (ATIs) erklärt werden könnte.
Wie oben beschrieben erleichtert dir diese kurzfristige Intervention und rasche Rückkehr zu einer normale(re)n Ernährung nicht nur den Alltag (Stichworte: Restaurant, Snacks, Lieblingsessen), sondern erhöht auch maßgeblich die Sicherheit deiner Ernährung (Stichworte: Mikronährstoffversorgung und gesunde Darmflora).
Woher weiß ich, ob ich von der FODMAP-Dysbiose betroffen bin?
Wie du bereits anhand der zitierten wissenschaftlichen Untersuchungen sehen konntest, ist die molekulargenetische Analyse des Mikrobioms eine verlässliche Möglichkeit, die spezifische Dysbiose hinter der FODMAP-Unverträglichkeit zu diagnostizieren. Die Untersuchung mittels einem einfachen Stuhltest gilt heute als guter Prädiktor für den Erfolg einer Low FODMAP Diät.
Heute bist du nicht mehr auf eine Studienteilnahme an einem Universitätsklinikum angewiesen, um an diese technologisch ausgefeilte Untersuchung zu kommen. Inzwischen gibt es gleich mehrere Anbieter, welche die DNA-Sequenzierung der Darmflora für Privatpersonen anbieten und einen FODMAP-Index zur Abschätzung der entsprechenden Dysbiose in ihre Analyse integriert haben.
Auch mein Kooperationspartner medivere:diagnostics bietet einen entsprechenden Stuhltest an, der neben dem FODMAP-Index auch den Bacillota- bzw. Firmicutesstamm und einige der angesprochenen Pathogene aufzeigt.
FODMAP Index Beispiel


Lohnt sich die FODMAP-Reduktion auch für die andere Hälfte der Reizdarm-Patienten?
Die Daten sagen: Ja absolut! Allerdings gilt es gleich zwei, nicht ganz unerhebliche Einschränkungen anzumerken.
Reizdarm-Patienten mit einer unauffälligen Darmflora profitieren bei weitem nicht so stark von der Low FODMAP Diät wie jene mit der spezifischen Dysbiose. Dennoch sind symptomatische Verbesserungen um im Mittel 100 Punkte natürlich ein erheblicher Erfolg und übertreffen die Wirkungen vieler getesteter Probiotika, Nahrungsergänzungsmittel und auch Medikamente.
In diesem Fall kann die FODMAP-Reduktion also wirklich als symptomatische Therapie verstanden werden. Es wird also keine Ursache behoben, aber die geringere Fermentation und die ebenfalls reduzierten Zwischen- und Endprodukte provozieren eben weniger Beschwerden.
Der zweite Aspekt ist sogar noch problematischer, denn vermutlich können diese Betroffenen nicht so leicht zu einer FODMAP-reicheren Ernährung zurückkehren, ohne gleichzeitig wieder die Symptome zu verstärken. Der Grund hierfür könnte in einer verstärkten Hypersensitivität zu suchen sein. Eine Verminderung der FODMAPs könnte hier also dauerhaft vonnöten sein, um die Darmbeschwerden in Schach zu halten. Besonders für diese Gruppe von Patienten empfehle ich die Modifikationen im Sinne meiner mediterranen Low FODMAP Diät (mLFD) und die Zugabe von Präbiotika, um die Risiken und Nebenwirkungen einer Langzeit-Elimination zu minimieren.
Ausnahmen bestätigen die Regel!
Abbildungsverzeichnis
Abb1
El-Salhy M, Patcharatrakul T, Gonlachanvit S. The role of diet in the pathophysiology and management of irritable bowel syndrome. Indian J Gastroenterol. 2021 Apr;40(2):111-119. doi: 10.1007/s12664-020-01144-6. Epub 2021 Mar 5. PMID: 33666892; PMCID: PMC8187226.
Abb2
Vandeputte D, Joossens M. Effects of Low and High FODMAP Diets on Human Gastrointestinal Microbiota Composition in Adults with Intestinal Diseases: A Systematic Review. Microorganisms. 2020 Oct 23;8(11):1638. doi: 10.3390/microorganisms8111638. PMID: 33114017; PMCID: PMC7690730.
Abb3
Vervier K, Moss S, Kumar N, Adoum A, Barne M, Browne H, Kaser A, Kiely CJ, Neville BA, Powell N, Raine T, Stares MD, Zhu A, De La Revilla Negro J, Lawley TD, Parkes M. Two microbiota subtypes identified in irritable bowel syndrome with distinct responses to the low FODMAP diet. Gut. 2022 Sep;71(9):1821-1830. doi: 10.1136/gutjnl-2021-325177. Epub 2021 Nov 22. PMID: 34810234; PMCID: PMC9380505.
Abb4
Harvie RM, Chisholm AW, Bisanz JE, Burton JP, Herbison P, Schultz K, Schultz M. Long-term irritable bowel syndrome symptom control with reintroduction of selected FODMAPs. World J Gastroenterol. 2017 Jul 7;23(25):4632-4643. doi: 10.3748/wjg.v23.i25.4632. PMID: 28740352; PMCID: PMC5504379.
Bereitgestellt unter der Creative Commons License.
Es wurden keinerlei Änderungen vorgenommen.


