Dann steigen wir also noch einmal ein in das reiche Themenfeld "Reduktion unnötiger Komplexität bei der Behandlung des Reizdarmsyndroms und anderer mikrobiom-assoziierter Erkrankungen". Was erst einmal recht sperrig klingt, lässt sich auf die einfache Frage herunterbrechen: Welche Therapieschritte belohnen eine möglichst große Gruppe von Patienten mit möglichst großen Therapieerfolgen? (Und wer will die nicht?)
Aber diese simple Frage lässt sich gar nicht so einfach beantworten! Beim Reizdarmsyndrom, CFS/ME, MCAS etc. handelt es sich um sehr individuelle und heterogene Erkrankungen. Jede von ihnen verfügt nicht nur über eigene Sub- und Phänotypen, sondern auch gleich über eine ganze Palette an möglichen Ursachen und Pathomechanismen. Die Patienten unterscheiden sich also nicht nur hinsichtlich ihres klinischen Bildes (Symptome und Einschränkungen), sondern auch bezüglich der für dieses verantwortlichen Pathophysiologie.
Beim Reizdarm könnte beispielsweise ein postinfektiöses Geschehen vorliegen, welches durch eine chronische Immunaktivierung samt der Hyperplasie und Überaktivierung spezifischer Immunzellen und eine herabgesetzte Integrität der Darmbarriere (Leaky Gut Syndrom) charakterisiert ist. Es könnte sich aber auch um eine Störung im gastrointestinalen Serotonin-Stoffwechsel handeln. Oder es finden sich Belege für eine der zahlreichen Alternativerkrankungen, die sich gern hinter dem Label "Reizdarm" verstecken - etwa für eine Systemische Nickelallergie oder eine Dünndarmfehlbesiedlung. Und auch, wenn es über Jahre und Jahrzehnte anders gehandhabt wurde: Jedes dieser Szenarien erfordert eine individuell angepasste Therapie: Die postinfektiöse Immunaktivierung spricht am ehesten auf eine Kombination aus Glutamin und Mastzellstabilisatoren an, während die Veränderungen im Serotonin-System wahlweise Serotonin-Rezeptor-Antagonisten oder aber diätetische Schritte (s.u.) erfordern. Genau diese Feinabstimmung auf den einzelnen Patienten erklärt den Unterschied zwischen den hocheffektiven Behandlungskonzepten der neuen Generation (DNCG, Glutamin, Ramosetron, FODMAP, FMT usw.) und den überholten symptomatischen Therapieansätzen (Loperamid, Mebeverin, Ballaststoffe etc.), mit denen nie jemand wirklich glücklich und zufrieden war.
Doch seien wir ehrlich. Diese Detektivarbeit bleibt im Normalfall an uns Patienten kleben. Unsere Ärzte haben zwar theoretisch den Auftrag, alle möglichen Erklärungen für die Reizdarmbeschwerden systematisch abzuklopfen, doch im deutschen Praxisalltag sieht das schon ganz anders aus. Bluttest, Stuhltest, Darmspiegelung: Keine Zöliakie, kein Morbus Crohn und kein Darmkrebs - Du bist kerngesund! Wären da nur nicht die täglichen Bauchkrämpfe und die blöden Durchfälle ...
Nun besteht eine Möglichkeit darin, selbst zum Arzt zu werden und in mühevoller Kleinarbeit und mit der Aufwendung des nötigen Klein- (oder Groß-)geldes die relevante Reizdarm-Diagnostik durchzuführen, um einen individuell auf dich abgestimmten Therapiefahrplan zu erstellen.
Dies war ursprünglich einmal die Idee und Motivation hinter diesem Blog und meinem Buch. Ich wollte dir da draußen vor dem Bildschirm eine Vorstellung davon verschaffen, welche Möglichkeiten in der evidenz-basierten Medizin existieren und wie du diese selbst erheben und anpacken kannst. Doch mit wachsender Erfahrung reifte bei mir immer mehr die Erkenntnis, dass dieser Ansatz zahllose Betroffene mit RDS, CFS/ME, CED und MCAS überfordert. Vielen von ihnen fehlt schlicht und ergreifend die Kraft oder das Geld für eine solche Sisyphos-Arbeit. Schaut man sich mit offenen Augen im Gesundheitsinternet (und auch in der Gesellschaft allgemein) um, so merkt man schnell, dass die Menschen nach simplen Antworten und einfachen Lösungen für ihre Probleme verlangen. Doch bei den mikrobiom-assoziierten Erkrankungen verhält es sich genauso wie bei der Gesellschaftspolitik und anderen Themenfeldern - einfache Antworten bilden nicht einmal annähernd die Komplexität der Sachverhalte ab und werden mit Sicherheit unzählige Menschen enttäuscht zurücklassen.
Und doch ist es an uns Therapeuten, Ärzten und Wissenschaftlern, diese Sehnsucht nach einfacheren Antworten aufzunehmen und Angebote zu unterbreiten, die von möglichst vielen Menschen angenommen werden können - und zwar ohne, dass diese dafür ein entsorechendes Studium absolviert haben müssten! Aus diesem Grund arbeite ich derzeit mit Hochdruck an einer Heuristik, um möglichst vielen Reizdarm-Geplagten ohne größeren finanziellen bzw. technischen Aufwand Abhilfe von ihren quälenden Bauchbeschwerden zu verschaffen.
In diesem Kontext werden wir uns heute mit der Frage auseinandersetzen, welches Therapieverfahren die beste Basistherapie beim Reizdarm ist und dir "the most bang for your buck" bieten kann. Danach werden wir nach Möglichkeiten suchen, die Effekte dieses Behandlungsansatzes sogar noch zu verstärken. Und dabei habe ich sicherlich einige Überraschungen für dich parat.
Legen wir also los!
Inhalt: Das wirst du in diesem Artikel lernen.
- Warum ich die mediterrane Low-FODMAP-Diät für das absolut beste Fundament bei der Behandlung des Reizdarms halte.
- Warum "gut" plus "gut" beim Reizdarmsyndrom nicht immer "besser" ergibt.
- Was klinische Studien zu den beliebtesten Therapiekombos zu sagen haben.
- Wie mein Fazit für eine ideale Basistherapie beim Reizdarm aussieht.
Die mediterrane Low-FODMAP-Diät lindert Symptome des Reizdarms und wirkt an dessen Ursachen
Die FODMAP-Reduktion ist also symptomatisch wirksam. Doch das ist noch lange nicht das Ende der Geschichte! In jüngster Zeit mehren sich nämlich Befunde, die zeigen, dass die beliebte Ernährungsstrategie gegen RDS bei etwa der Hälfte aller Reizdarmpatienten auch etwas an den Ursachen der Erkrankung ändert. Diese Betroffenen zeigen eine spezifische FODMAP-Dysbiose und profitieren nicht nur deutlich stärker von der Ernährungsumstellung, sondern können nach relativ kurzer Zeit zu einer normalen Kost zurückkehren - und zwar ohne, dass sich ihre Darmbeschwerden wieder verschlimmern würden (u.a. Vervier et al.,2022).

Doch wie immer ist nicht alles Gold was glänzt. Schon frühzeitig habe ich auf die Risiken und Nebenwirkungen der Low-FODMAP-Diät hingewiesen und war damit einer der Wenigen, die am Heiligen Gral der Reizdarm-Blogger und Buchautoren zu kratzen wagten. Heute fühle ich mich durch die wissenschaftliche Datenlage noch mehr in meiner Einschätzung bestätigt. Die klassische Version der Low-FODMAP-Diät ...
- lässt dein Mikrobiom weiter verarmen und schiebt es (weiter) in Richtung Dysbiose (z.B. Cox et al.,2020).
- begünstigt Mikronährstoffmängel (Bascunán et al.,2019).
- wirkt nicht entzündungshemmend im Rahmen der für den Reizdarm typischen gastrointestinalen Mikroentzündungen (Peng et al.,2022).
Anders gesagt: Die Low-FODMAP-Diät vermindert zwar verlässlich die Beschwerden vieler Reizdarmpatienten, könnte aber die eigentlichen Ursachen im besten Falle unberührt lassen (gastrointestinale Entzündungslast) und im schlimmsten Fall sogar verschlechtern (Dysbiose der Darmflora, Biodiversität, Nährstoffmängel).
Um dieses Dilemma aufzulösen, stelle ich der klassischen Low-FODMAP-Diät meine mediterrane Low-FODMAP-Ernährung (mLFD) entgegen. Diese ist u.a. geprägt durch natürliche entzündungshemmende Lebensmittel, ein verändertes Makronährstoffverhältnis, eine hohe Nährstoffdichte und eine ausreichende Zufuhr an Ballaststoffen und sekundären Pflanzenstoffen, z.B. Polyphenolen. Die Rationale hinter dieser Kombination ist simpel, denn die mediterrane Kost kann nachweislich, an was die klassische Low-FODMAP-Diät scheitert. Sie lindert gastrointestinale Entzündungen und kann eine Dysbiose der Darmflora rückgängig machen (Godny et al.,2020; Godny et al.,2022; Haskey et al.,2023 usw.).
Stellen wir die Effekte der beiden diätetischen Ansätze noch einmal kurz gegenüber.
| Klassische Low-FODMAP-Diät | Mediterrane Ernährung | |
| RDS-Symptome | moderate bis starke Linderung | moderate Linderung |
| FODMAP-Dysbiose | macht FODMAP-Dysbiose rückgängig | kann FODMAP-Dysbiose u.U. verschlimmern |
| Dysbiose allgemein | verschlechtert Darmflora | verbessert Darmflora |
| Nährstoffzufuhr | verschlechtert Nährstoffprofil | optimiert Nährstoffprofil |
| Darmentzündung | keine Auswirkungen | lindert Darmentzündungen |
| GI-Stammzellen | nicht untersucht | regt Geweberegeneration an |
| Andere Erkrankungen | könnte Risiko erhöhen* | wirkt präventiv und therapeutisch |
Aus diesen Gründen ist die mediterrane Low-FODMAP-Diät für mich der ideale Ausgangspunkt für jeden Reizdarmbetroffenen! Es profitiert eine möglichst große Zahl an Betroffenen mit moderaten bis starken symptomatischen Verbesserungen. Die Diät ist sicher und wirkt im Hintergrund an den Ursachen des Reizdarmsyndroms. Außerdem kannst du die mLFD auch ideal als diagnostisches Werkzeug nutzen. Gehörst du nämlich nicht zu den Profiteuren der Ernährungstherapie, dann können dir die Symptome während der Intervention eine Idee davon verschaffen, was du als nächstes in den Fokus deiner Therapie rücken solltest.

Warum "gut" plus "gut" beim Reizdarm nicht immer auch "besser" ist - Therapiekombos beim RDS
Kann der zusätzliche Einsatz der genannten Interventionen die Wirksamkeit der Low-FODMAP-Diät vielleicht noch weiter in die Höhe schrauben? So verbessert die LFD, wie bereits weiter oben beschrieben, in Interventionsstudien die Beschwerden um im Durchschnitt 50% (z.B. 150 Punkte auf dem IBS-SSS). Probiotikagaben als Monotherapie erreichen zumeist einen bescheideneren, aber immer noch beachtlichen Erfolg von -20%. Und nun interessiert dich hoffentlich genauso stark wie mich, ob ein gemeinsamer Einsatz beider Strategien einen therapeutischen Mehrwert erzeugt.
Oder anders ausgedrückt: -50% + (-20%) = -70% ?
Ich nehme es schon einmal vorweg: Das ist nicht immer zutreffend! Die Effekte vieler Interventionen summieren sich beim RDS nicht auf bzw. verstärken sich nicht gegenseitig.
Aber warum ist das überhaupt relevant? Weil dir dieses Wissen mitunter sehr viel Zeit, Mühe und Geld sparen kann! Ressourcen, von denen man als Betroffener chronischer Erkrankungen wie dem Reizdarmsyndrom, dem Chronischen Erschöpfungssyndrom etc. nicht genug haben kann.
1. Low-FODMAP-Diät plus Probiotika
Dennoch ist ihr Einsatz beim Reizdarmsyndrom häufig mit positiven Effekten auf Bauchschmerzen, Blähungen und auch Stuhlunregelmäßigkeiten verknüpft. Ihre lindernde Wirkung entfalten die probiotischen Nahrungsergänzungsmittel in erster Linie über immunomodulatorische Effekte - dein Immunsystem reagiert durch regulative Prozesse auf die Anwesenheit der zeitweiligen "Passagiere" in deinem Verdauungstrakt (Kang & Im,2015; Sharma & Im,2018).
In einzelnen klinischen Studien erreichen Probiotika teilweise eine Wirksamkeit, die an jene der Low-FODMAP-Diät erinnert (s. bspw. Skrzydlo-Radomanska et al.,2021). Typischer sind jedoch deutlich bescheidenere Effekte (50-100 Punkte Verbesserung auf dem IBS-SSS).
Kannst du die Heilkraft deiner Low-FODMAP-Diät also durch die zusätzliche Einnahme probiotischer Produkte verbessern?
Eine qualitativ-hochwertige Studie aus der Türkei beantwortete diese Frage 2021 mit einem klaren Nein (Turan et al.,2021). In der doppelblinden und randomisierten Untersuchung erhielten jeweils 50 RDS-Probanden (ROM-IV) zusätzlich zu einer Low-FODMAP-Diät täglich Probiotika oder ein Placebo. Wider Erwarten zeigten sich keinerlei nennenswerte Unterschiede hinsichtlich Responder-Quote oder Effektivität. Wird eine Low-FODMAP-Diät als Basistherapie eingesetzt, bringen Probiotika also keinen Mehrwert. Die türkischen Forscher untermauerten durch ihre Arbeit frühere Befunde, die zu ähnlichen Erkenntnissen geführt hatten (z.B. Staudacher et al.,2017).
2. Low-FODMAP-Diät plus Präbiotika
Eine der bedeutendsten Nebenwirkungen der klassischen Low-FODMAP-Diät ist die (weitere) Verschlechterung der beim Reizdarm vorhandenen Dysbiose (Fehlbesiedlung). Erzeugt wird dieses Phänomen aber erst durch einen Mangel an präbiotischen Substraten, denn viele der kurzkettigen Kohlenhydrate verfügen über erhebliche präbiotische Eigenschaften (Halmos et al.,2016).
Die Einnahme von Präbiotika führte in zahlreichen kontrollierten Studien zu einer Verbesserung der beim Reizdarm vorhandenen Dysbiose und zu einer deutlichen Reduktion der Darmbeschwerden. Zwei der bekanntesten präbiotischen Nahrungsergänzungsmittel zur Linderung des Reizdarmsyndroms sind Bimuno, ein Beta-Galaktooligosaccharid (Silk et al.,2009) und teilweise hydrolysiertes Guarkernmehl PHGG (Giannini et al.,2006).
Als Monotherapie können die genannten Präbiotika Verbesserungen des allgemeinen Schweregradscores um bis zu 50% bewirken (s. etwa Zhou & Ho,2023).
Präbiotika gleichen also die Nebenwirkungen einer klassischen Low-FODMAP-Diät aus und vermindern außerdem die Beschwerden des Reizdarms in nennenswertem Maße. Der zusätzliche Einsatz von Bimuno oder PHGG bei einer FODMAP-Intervention ist demnach immer eine gute Idee, oder?
Doch ich muss dich enttäuschen! In einer randomisierten und kontrollierten Studie führte die zusätzliche Einnahme des Präbiotikums B-GOS weder zu signifikant höheren therapeutischen Effekten, noch zu einer Abdämpfung der negativen Auswirkungen der LFD auf die Darmflora (Wilson et al.,2020). Die Untersuchung verglich eine Scheindiät plus Placebo (Kontrollarm) mit einer Low-FODMAP-Diät plus Placebo (LFD) und einer Low-FODMAP-Diät plus B-GOS (LFD+). Alle Interventionen reduzierten den IBS-SSS, der sich allerdings nicht signifikant voneinander unterschied. Sowohl LFD als auch LFD plus zeigten einen Trend zur Verbesserung der Stuhlform und Stuhlfrequenz. Entgegen der Hypothese glich das Präbiotikum den Verlust an Bifidobakterien durch die FODMAP-Reduktion nicht aus.
3. Low-FODMAP-Diät plus Ballaststoffe
Doch was steckt hinter diesen widersprüchlichen Befunden?
Heute wissen wir durch die moderne Forschung, dass die Reaktion des Reizdarms auf Ballaststoffe in erster Linie durch deren Struktur bestimmt wird. So zeigen lösliche Ballaststoffe lindernde Effekte, während unlösliche Ballaststoffe die Beschwerden häufig verstärken. Doch auch innerhalb der löslichen Ballaststoffe finden sich noch einmal Differenzierungen, welche die Verträglichkeit der Fasern bestimmen. Dazu gehören insbesondere die Fermentierbarkeit und die Viskosität, also die Fähigkeit in Verbindung mit Flüssigkeiten eine Art Gel zu bilden. Für lösliche, nur gering fermentierbare und visköse Ballaststoffe liegen beim Reizdarmsyndrom bisher nahezu ausschließlich positive Ergebnisse vor! So erreichten in einer kürzlich publizierten kontrollierten Studie knapp 40% der Probanden, die mit den altbekannten Flohsamenschalen behandelt wurden, eine klinische Remission ihrer Beschwerden (Menon et al.,2023).
Könnte der Einsatz von löslichen Ballaststoffen die Effekte deiner Low-FODMAP-Diät also eventuell verstärken? Eine randomisierte und kontrollierte Studie im Kreuzdesign lässt zumindest daran zweifeln. Die Probanden ernährten sich entweder FODMAP-arm, oder reicherten diese Low-FODMAP-Diät zusätzlich durch lösliche Ballaststoffe in der Form eines Nahrungsergänzungsmittels an. In einer weiteren Variation wurde dieses Supplement noch einmal durch resistente Stärke ergänzt (So et al.,2022). Es zeigten sich hierbei keine signifikanten Unterschiede bei den symptomatischen Effekten. Jede Form der Low-FODMAP-Diät zeigte gute Wirkungen, ohne jeweils den anderen Varianten überlegen zu sein. Die Ballaststoffinterventionen erhöhten jedoch das Stuhlvolumen um über 50%, was in einigen Fällen hilfreich, in anderen problematisch sein kann.
4. Low-FODMAP-Diät plus Bauchhypnose
Zahlreiche Interventionsstudien verdeutlichen das enorme Potenzial der Hypnotherapie bei der Linderung von Darmbeschwerden (z.B. Flik et al.,2019; Lindfors et al.,2012 etc.). Die Bauchhypnose zeichnet sich dabei besonders durch eine hohe Responder-Quote, eine mittlere bis hohe Effektivität und vor allem auch Langzeiteffekte aus. Auf letztere Eigenschaft Bezug nehmend zeigte sich in den Studien, dass die positiven Effekte der Hypnotherapie selbst 12 Monate nach Abbruch der Hypnosesitzungen noch dokumentierbar waren. In puncto Effektivität braucht die gut directed hypnotherapy den Vergleich mit der Low-FODMAP-Diät also keinesfalls zu scheuen!
Doch kann sie auch die Wirkung deiner Low-FODMAP-Diät beflügeln? Dieser Frage gingen Forscher der australischen Monash-University auf den Grund. Ihre Probanden mit RDS befolgten entweder eine Low-FODMAP-Diät, erhielten mehrere Sitzungen darmzentrierter Hypnotherapie oder kombinierten beide Behandlungsansätze. Und siehe da: Hinsichtlich Responder-Rate und Effektivität fanden sich keine signifikanten Unterschiede (Peters et al.,2016). Die Hypnotherapie zeigte aber zusätzliche stabilisierende Wirkungen auf psychiatrische Beschwerden.
Bemerkenswert sind diese Ergebnisse auch deshalb, weil die Bauchhypnose auf einem anderen Wirkprinzip beruht. Hätten wir die negierten Effekte der zuvor behandelten Kombinationen noch deren geteilten Mechanismen zuschieben können (Probiotika, Präbiotika, FODMAP-Reduktion und Ballaststoffe wirken allesamt primär via Mikrobiom, Metabolom und Fermentation), war der soeben präsentierte Befund wirklich überraschend!
Widmen wir uns nun aber jenen Behandlungsstrategien, die deine Low-FODMAP-Diät tatsächlich noch effizienter machen können.
5. Low-FODMAP-Diät plus glutenfreie Ernährung
Aber warum dokumentieren dann Interventionsstudien mit glutenfreier Ernährung im Gegensatz zu jenen mit einer Low-FODMAP-Diät regelmäßig dauerhafte symptomatische Remissionen (vollständige Beschwerdefreiheit)? Oder wie passen die von Professor Wahnschaffe und Kollegen (s.o.) belegten Zöliakie-ähnlichen biologischen Veränderungen (Antikörper, genetische Prädispositionen, Lymphozytenakkumulation) bei RDS-Patienten in dieses Bild?
Bisher ist die Datenlage zu heterogen, um diese Fragen eindeutig beantworten zu können. In einigen kontrollierten Studien triggerte vor allem Fructan die Symptome, während isoliertes Gluten nicht problematischer war als ein Placebo (etwa Biesiekierski et al.,2013; Skodje et al.,2018 usw.). In anderen Untersuchungen führte der isolierte Einsatz von Gluten zu einer signifikanten Verschlimmerung von Bauchschmerzen, Durchfällen und Erschöpfung, während ein Placebo keines dieser Symptome provozierte (bspw. Barone et al.,2020; Elli et al.,2016 etc.). Vermutlich sind verschiedene Variablen (Zeitspanne der Interventionen, Selektions-Effekte bei den Probandengruppen) für diese widersprüchlichen Ergebnisse verantwortlich.
Die unterschiedliche Interpretation dieser Studien führte schließlich dazu, dass zahlreiche Ärzte, Ernährungsberater und Autoren den Patienten empfehlen, bedenkenlos glutenhaltige Getreide in ihre Low-FODMAP-Diät einzubinden. So lange die FODMAP-Grenzen beachtet würden, sei dies nicht problematisch. Ich persönlich hielt nie etwas von dieser Empfehlung und rate allen meinen Klienten und Lesern das genaue Gegenteil: Zumindest die ersten sechs Monate sollte die Ernährung beim Reizdarmsyndrom vollständig glutenfrei sein. Warum solltest du dir auch eine bis zu 20%ige Wahrscheinlichkeit auf Heilung entgehen lassen? 20% mag nicht nach zu viel klingen, aber um dir bildlich vorzustellen, was das in der Praxis bedeuten könnte, solltest du dir vor Augen führen, wie häufig man beim Würfeln eine 6 erzielt ... Wer würde bei dieser Wahrscheinlichkeit nicht Lotto spielen oder eben eine glutenfreie Ernährung probieren wollen?
Doch ist eine glutenfreie Low-FODMAP-Diät der von inzwischen vielen Ärzten und Gesundheits-Influencern empfohlenen glutenhaltigen Version auch statistisch überlegen?
In einer iranischen Studie befolgten Probanden mit Reizdarmsyndrom für mehrere Wochen eine glutenfreie Low-FODMAP-Diät, welche ihre Beschwerden (allgemeiner Schweregrad-Score, Blähungen, Bauchschmerzen usw.) signifikant linderte. Nach dieser Erstintervention wurden die Patienten drei Gruppen zugeordnet:
- Weiterführen der glutenfreien Low-FODMAP-Diät plus Placebo
- Glutenfreie Low-FODMAP-Diät plus Gluten (steigend 8g, 16g, 32g)
- Nicht regulierte glutenhaltige Diät
Nach weiteren sechs Wochen zeigten sich erhebliche Unterschiede. Das Weiterbefolgen der glutenfreien Low-FODMAP-Diät führte zu signifikant geringeren und selteneren Bauchschmerzen sowie zu einer Verbesserung der sozialen Funktionen, während die verblindete Gabe von 8g Gluten pro Tag die Beschwerden erneut triggerte. (Saadati et al.,2022).
Du solltest deine Low-FODMAP-Diät also auf jeden Fall mit einer glutenfreien Ernährung kombinieren. Einerseits erntest du dadurch noch einmal stärker verminderte Symptome. Andererseits kannst du mit etwas Glück, deinem Reizdarm auf ewig Lebewohl sagen!
6. Low-FODMAP-Diät plus tryptophanarme Ernährung
Veränderungen im gastrointestinalen Serotoninsystem gehören zu den am besten etablierten Ursachen bzw. Pathomechanismen der Erkrankung (u.a. Garvin & Wiley,2008; Mawe et al.,2006). Verantwortlich für diese Veränderungen sind unter anderem gastrointestinale Infekte ("Magen-Darm-Grippe", Reisedurchfälle etc.), welche durch entzündliche Prozesse das Gleichgewicht der enterochromaffinen Zellen des Darmtrakts stören. Letztere sind verantwortlich für die Produktion und Aktivität des Gewebshormons und Neurotransmitters Serotonin, der nach einer Proliferation der enterochromaffinen Zellen in wesentlich höheren Konzentrationen zur Verfügung steht, als dies bei gesunden Kontrollpersonen der Fall ist. Da nun aber Serotonin in nahezu alle regulatorischen Prozesse des Gastrointestinaltraktes involviert ist (von Schmerzschwelle bis Motilität) entstehen dadurch gewaltige Probleme.
Aus diesen Gründen gehören heute 5-HT3-Rezeptorantagonisten (Setrone), welche Serotoninrezeptoren im Darm blockieren und dadurch die Auswirkungen des Gewebshormons hemmen, zu den wirksamsten medikamentösen Optionen bei RDS-D und RDS-M (Black et al.,2020).
Doch der Zugang zu diesen Arzneimitteln ist nicht immer unkompliziert. Bisher ist kein Setron in Deutschland zur Behandlung des Reizdarms zugelassen (im Gegensatz zu USA, Kanada, Japan usw.). Außerdem sind die Medikamente recht kostenintensiv und zumindest einige unter ihnen bergen ein ungünstiges Nebenwirkungsprofil. Basierend auf den oben beschriebenen Erkenntnissen entwickelten Forscher deshalb eine diätetische Strategie, um die erhöhten Serotoninkonzentrationen der Reizdarmpatienten zu reduzieren und dadurch deren Beschwerden zu vermindern.
Um Serotonin zu synthetisieren benötigt der Körper die Aminosäure L-Tryptophan, welche er aus verschiedenen Ernährungsquellen beziehen kann. Gerade in der westlichen Welt liegt die Aufnahme dieser Aminosäure weit über über den Bedarfsgrenzen. Eine Reduktion auf ein geringeres Maß, das aber dennoch deutlich über diesen Grenzen liegt, vermindert in Studien nachweislich die Beschwerden von RDS-Betroffenen vom Misch- und Durchfalltyp (bspw. Chojnacki et al.,2022). Die gemessene Verminderung der Serotoninkonzentrationen in Blut und Urin korrelierten dabei mit den verminderten Symptomen.
Und was passiert, wenn man als Durchfallpatient den Tryptophangehalt seiner Low-FODMAP-Diät reduziert? Magie!
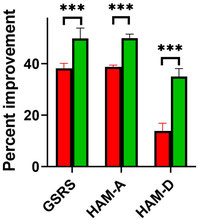
In einer polnischen Studie ernährten sich RDS-Probanden entweder nach den klassischen Regeln der FODMAP-Diät oder limitierten zusätzlich ihre Aufnahme an L-Tryptophan auf 10mg pro kg Körpergewicht. Nach acht Wochen erfassten die Wissenschaftler die Auswirkungen beider Ernährungsstrategien auf die Symptomatik des Reizdarmsyndroms und das psychische Wohlbefinden der Patienten (eine tryptophanreiche Ernährung wird mit stimmungsaufhellenden Effekten in Verbindung gebracht). Beide Behandlungsansätze linderten wie zu erwarten signifikant die Symptome des Reizdarms, doch die Tryptophanreduktion führte zu einem deutlichen Schub der Effektivität! Statt einer Verminderung des allgemeinen Symptomscores um 38% (klassische LFD) konnten in der Kombinationsgruppe Verbesserungen um sage und schreibe 49% verbucht werden (Chojnacki et al.,2023). Hierbei kam es nicht zu einer Verschlechterung, sondern sogar zu einer erheblichen Verbesserung der Stimmungslage und der krankheitsbezogenen Ängste.
Als Patient vom Durchfall- oder Mischtyp kannst du den Erfolg deiner Low-FODMAP-Diät durch das zusätzliche Einhalten der Grenzwerte für L-Tryptophan also noch einmal ordentlich boostern. (Keine Sorge, in einem ausführlichen Artikel zum Thema Tryptophan werde ich dir die Einzelheiten und Lebensmittel in den nächsten Wochen präsentieren.)
7. Low-FODMAP-Diät plus Glutamin
So demonstrierte eine US-amerikanische Studie eine enorme Überlegenheit der u.a. auch entzündungshemmenden Aminosäure gegenüber Placebogaben beim Reizdarmsyndrom. Die Forscher behandelten die Patienten mit Reizdarmsyndrom wahlweise mit 3x5g L-Glutamin oder einem nicht davon zu unterscheidendem Placebo. Nach acht Wochen hatte die Aminosäure den allgemeinen Schweregradscore sowie die Häufigkeit der Toilettengänge nahezu halbiert und auch die Stuhlkonsistenz deutlich verbessert (Zhou et al.,2019). Hinsichtlich seiner Effektivität war das Glutamin damit dem Placebo deutlich überlegen - und zwar um den Faktor 14! Diese Verbesserungen waren mit einer verbesserten Integrität der beim RDS geschädigten Darmbarriere assoziiert.
Und was passiert, wenn du das L-Glutamin zusätzlich zu deiner Low-FODMAP-Diät verabreichst? Negieren sich die positiven Effekte, wie bei den Probiotika?
Keineswegs!
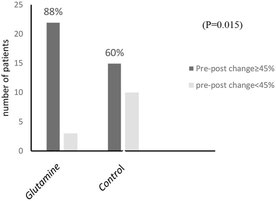
Eine iranische Studie bewies 2022 das Gegenteil. Die Wissenschaftler ließen ihre Probanden mit Reizdarmsyndrom entweder eine klassische Low-FODMAP-Diät (plus Placebo) durchführen oder ergänzten diese durch die Gabe von 3x5g Glutamin. Nach sechs Wochen hatten beide Gruppen ihre Symptome erwartungsgemäß deutlich reduziert. Doch die Kombinationsgruppe erreichte signifikant stärkere Verbesserungen ihrer allgemeinen Darmbeschwerden, ihrer Unzufriedenheit mit den Stuhlgewohnheiten und den sozialen Funktionen (Rastgoo et al.,2022). Der IBS-SSS verbesserte sich von 308 auf 128 - eine Reduktion um unerhörte 180 Punkte! Und auch die klassische LFD lag mit 125 Punkten gut im Rennen und erzielte Verbesserungen, welche die Patienten im Alltag definitiv spüren sollten.
Doch das Paaren von Low-FODMAP-Diät und L-Glutamin erhöhte den Erfolg noch einmal messbar.
Die effektivste Basistherapie beim Reizdarmsyndrom
Das absolute Fundament bildet in meinen Augen die mediterrane Version der Low-FODMAP-Diät, welche nach zirka drei Monaten in die typische mediterrane Ernährung übergehen sollte. Diese Variante der LFD habe ich ausführlich in meinem Buch "Dein Reizdarm ist heilbar!" und auch auf dem Blog beschrieben. Die Ernährungsstrategie lindert nicht nur die Symptome der Erkrankung, sondern wirkt auch an deren Ursachen, indem sie Entzündungen lindert, eine bestehende Dysbiose verbessert und via Stammzellproduktion das Immunsystem reguliert. Weiterhin vermeidet sie die wirklichen Trigger des RDS - Zucker, künstliche Farb-, Geschmacks- und Konservierungsstoffe sowie ein Zuviel an Omega-6-Fettsäuren.
Diese Diät sollte unbedingt völlig glutenfrei gehalten werden! Beim Einsatz von bspw. Haferflocken sollte auf eine entsprechende Zertifizierung geachtet werden, da Hafer häufig kreuzkontaminiert ist (geteilte Anbaugebiete). Isoliertes Gluten sabotiert in Studien die Effektivität der Low-FODMAP-Diät und du bringst dich um eine gute Chance auf vollständige Remission (bei vorliegender NZGS).
Patienten vom Durchfall- oder Mischtyp sollten die mediterrane Low-FODMAP-Diät oder die mediterrane Ernährung durch eine tryptophanarme Kost ergänzen. Dies kann vor allem dann sinnvoll sein, wenn die mLFD zwar die Bauchschmerzen und Blähungen bessert, aber nur wenig Einfluss auf die Durchfälle nimmt.
Ob du von einer tryptophanarmen Ernährung profitieren wirst, kannst du vorab mit diesem Test bestimmen, welcher die Konzentrationen von u.a. 5-Hydroxyindolessigsäure (HIES - Abbauprodukt von Serotonin) und Tryptophan im Urin bestimmt. Sind diese Werte über dem Referenzbereich, spricht dies für einen Therapieversuch.
Schließlich solltest du deine Ernährungstherapie durch die Gabe von 3x5g L-Glutamin pro Tag verfeinern, um deren Effekte in ungeahnte Höhen zu katapultieren!
Das Geld für Interventionen wie Probiotika, Präbiotika etc. solltest du dir hingegen lieber sparen. Diese können als Einzelstrategien sehr sinnvoll sein, oder wenn du spezifische Aspekte der Therapie nicht über die Ernährung abdecken kannst.
Bis hierher also der aktuelle Stand der Wissenschaft.
Ich hoffe, dass du in diesem Artikel wieder einige nützliche Dinge lernen konntest und freue mich auf ein baldiges Wiedersehen (oder -lesen)
Dein Thomas
Dir hat dieser Artikel gefallen oder vielleicht sogar geholfen?
Dann würde ich mich riesig freuen, wenn du diesen mit anderen Betroffenen oder deren Angehörigen teilst, die vielleicht ebenfalls davon profitieren könnten. Ich danke dir!
Du möchtest meine für Patienten kostenfreie Arbeit unterstützen?
Abbildungsverzeichnis
Abb1
Kasti A, Petsis K, Lambrinou S, Katsas K, Nikolaki M, Papanikolaou IS, Hatziagelaki E, Triantafyllou K. A Combination of Mediterranean and Low-FODMAP Diets for Managing IBS Symptoms? Ask Your Gut! Microorganisms. 2022 Mar 30;10(4):751. doi: 10.3390/microorganisms10040751. PMID: 35456802; PMCID: PMC9032697.
Abb2
Vervier K, Moss S, Kumar N, Adoum A, Barne M, Browne H, Kaser A, Kiely CJ, Neville BA, Powell N, Raine T, Stares MD, Zhu A, De La Revilla Negro J, Lawley TD, Parkes M. Two microbiota subtypes identified in irritable bowel syndrome with distinct responses to the low FODMAP diet. Gut. 2022 Sep;71(9):1821-1830. doi: 10.1136/gutjnl-2021-325177. Epub 2021 Nov 22. PMID: 34810234; PMCID: PMC9380505.
Abb3
Chojnacki C, Poplawski T, Blonska A, Konrad P, Chojnacki J, Blasiak J. The Usefulness of the Low-FODMAP Diet with Limited Tryptophan Intake in the Treatment of Diarrhea-Predominant Irritable Bowel Syndrome. Nutrients. 2023 Apr 11;15(8):1837. doi: 10.3390/nu15081837. PMID: 37111056; PMCID: PMC10145220.
Abb4
Rastgoo S, Ebrahimi-Daryani N, Agah S, Karimi S, Taher M, Rashidkhani B, Hejazi E, Mohseni F, Ahmadzadeh M, Sadeghi A, Hekmatdoost A. Glutamine Supplementation Enhances the Effects of a Low FODMAP Diet in Irritable Bowel Syndrome Management. Front Nutr. 2021 Dec 16;8:746703. doi: 10.3389/fnut.2021.746703. PMID: 34977110; PMCID: PMC8716871.
Bereitgestellt via der Creative Commons License 4.0
Es wurden keinerlei Änderungen durch den Autor vorgenommen.
Bei den Verweisen zu Amazon und medivere:diagnostics handelt es sich um so genannte Affiliate-Links. Ich erhalte also eine kleine Provision seitens der Anbieter, um meine Kosten zu decken.

